Ernährung als lebensrettende Therapie beim Kurzdarmsyndrom
Der durch das Kurzdarmsyndrom verursachte Nährstoffmangel kann durch die Ernährungstherapie ausgeglichen und ein Multiorganversagen verhindert werden.
Das sollten Sie zum Kurzdarmsyndrom wissen:1-3
- Das Kurzdarmsyndrom kann das Resultat eines Mesenterialinfarkts, eines Karzinoms oder auch Folge einer chronisch entzündlichen Darmerkrankung sein.
- Das Kurzdarmsyndrom geht mit einem Funktionsverlust des Dünndarms einher.
- Die Reduktion der Dünndarmresorptionsfläche führt zu einer Malabsorption (u. a. von Proteinen, Flüssigkeit, Elektrolyten und Mikronährstoffen).
- Das Kurzdarmsyndrom wird in 3 Stadien eingeteilt:
- selbstlimitierendes Stadium mit vollständiger Wiedererlangung der Darmfunktion
- Kurzdarmsyndrom mit passagerem Darmversagen (längere Adaptationsphase bis zur Wiedererlangung der Darmfunktion)
- chronisches Darmversagen mit Notwendigkeit zur dauerhaften parenteralen oder enteral-/parenteralen Ernährung
Kurzdarmsyndrom: Fallbeispiel
48-jähriger Mann, Beruf: Broker, Vorgeschichte: Mesenterialischämie 2015, Länge des Restdünndarms: 1,5 m, Hemikolon in Kontinuität. Bei dem Patienten liegt ein Kurzdarmsyndrom mit Malabsorption vor. Der Weg bis hin zur Reduktion der parenteralen Ernährung ist lang und folgt bestimmten Vorgaben (siehe Abbildung 1). Bei einer Restdünndarmlänge von 1,5 m ist die Flüssigkeitsversorgung der entscheidende Punkt, denn die Dünndarmfunktion der verbliebenen 1,5 m Dünndarm reichen für die Niere nicht aus. Die Ernährungstherapie ist in dieser Situation des Kurzdarmsyndroms lebensrettend und kann ein sonst eintretendes Multiorganversagen verhindern. Dies gilt vor allem im Hinblick auf die Nierenfunktion. Es gibt verschiedene Strategien, um die Therapieziele bei CVD zu erreichen.1
Therapieziele bei chronischem Darmversagen:1
- Ausreichende Nährstoffversorgung ohne Hyperalimentation
- Ausreichende Flüssigkeitsversorgung ohne Hyperhydratation
- Möglichst physiologische Ernährung
- Förderung der Adaptationsprozesse
- Vermeidung von Komplikationen
Strategien bei chronischem Darmversagen (CVD):1
- Medikamentöse antidiarrhoische Therapie
- Ernährungstherapie (oral & parenteral)
- Chirurgische Therapieoptionen, wenn Dünndarm und Dickdarm noch nicht in Kontinuität sind
- Spezifisch-medikamentöse Therapie
Ernährungstherapie bei chronischem Darmversagen:
Das Kurzdarmsyndrom wird klinisch in drei Phasen unterteilt. Postoperativ kommt es zu einer Hypersekretionsphase. In dieser Phase kommt es durch den funktionellen Darmverlust zu massivem Flüssigkeits- und Elektrolytmangel des Körpers. Der Grund hierfür ist eine ausgeprägte Diarrhö. In dieser Situation wird eine bedarfsdeckende parenterale Ernährung durchgeführt (siehe Abbildung 1: Kalorien- und Proteinzufuhr, gezielte Nährstoffsubsitution (z.B. Vitamin B12 i.m. oder Magnesium i.v.) etc.). Auf die Hypersekretionsphase folgt die Adaptationsphase. Die Adaptationsphase kann bis zu 2 Jahre nach der letzten Darmresektion andauern. In dieser Phase erfolgt eine gemischt enteral-/parenterale Ernährung. Das Ziel ist stufenweise den Bedarf an parenterale Ernährung zu reduzieren. Die Leistungsfähigkeit des verbliebenen Darms wird hierbei geprüft. Mit den in diesem Zeitraum gewonnen Daten kann nun eine lebenslängliche Therapie (oral-enterale und Supplementation) individuell auf den Patienten angepasst werden. Diese wird dem Patienten dann in der Erhaltungs- und Stabilisierungsphase verabreicht.1
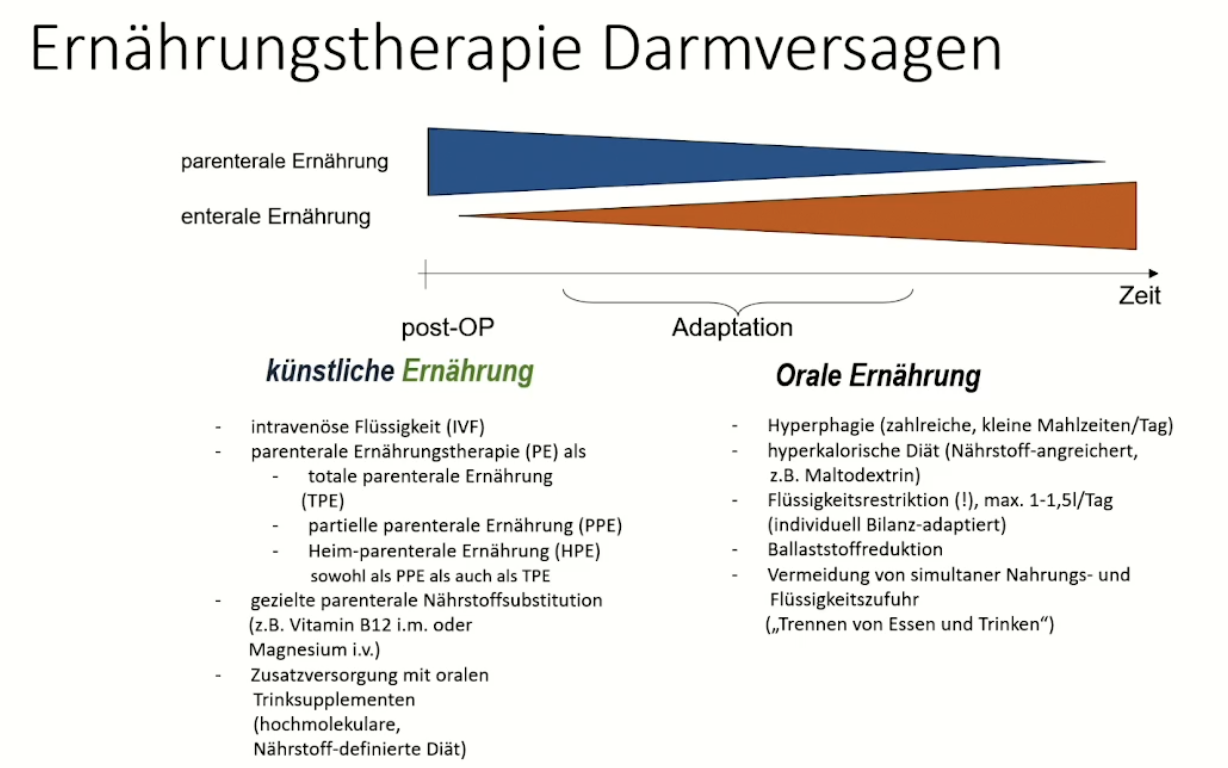
Abbildung 1: Die Ernährungstherapie bei CVD orientiert sich an der jeweiligen klinischen Phase des Kurzdarmsyndroms.
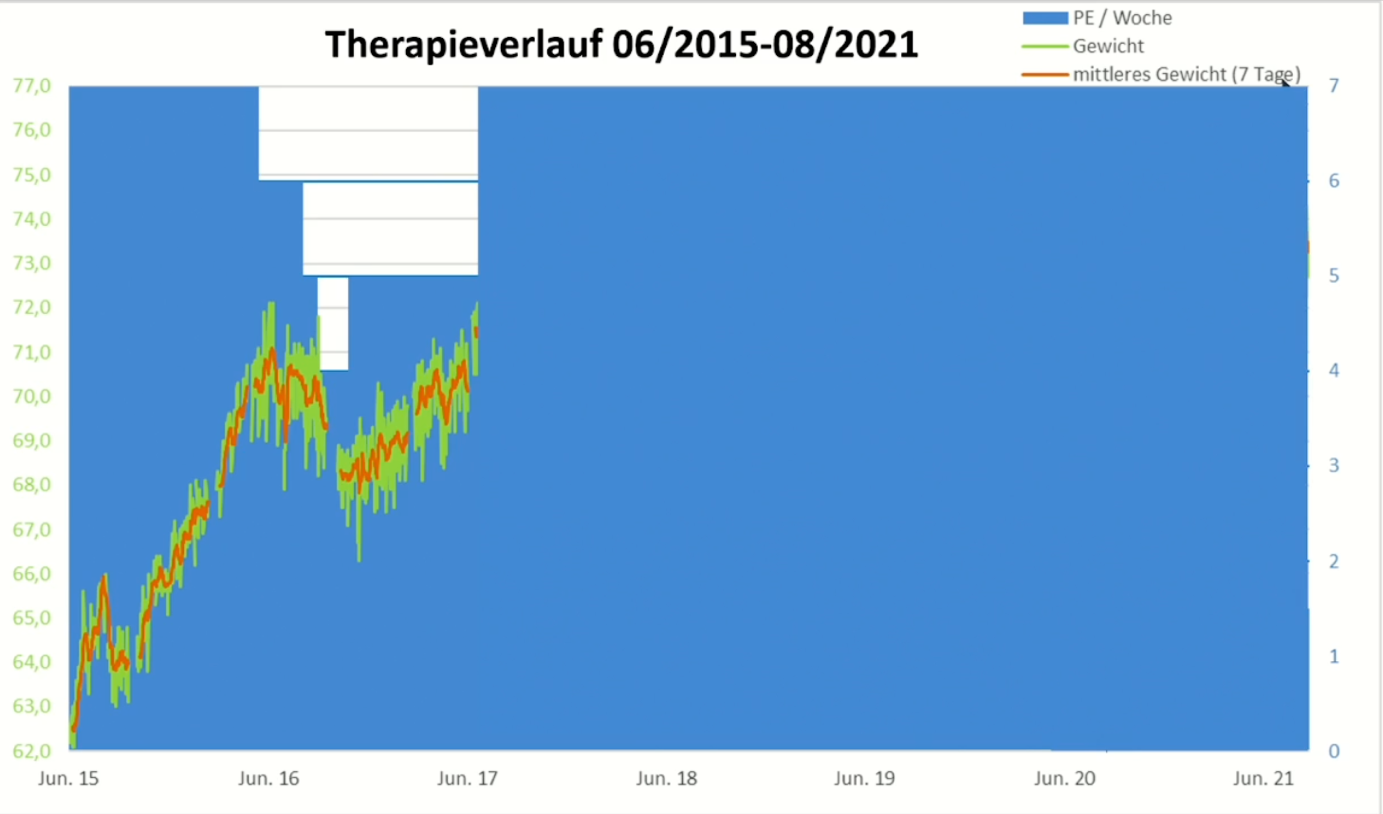
Abbildung 2: Beispielpatient startet im Juni 2015 mit einer total parenteralen Ernährung bei 62 kg Körpergewicht (Ursprungsgewicht lag bei rund 72 kg Körpergewicht). Im Juni 2016 wird das Zielgewicht erreicht. Nun erfolgt der Wechsel auf eine oral-enterale und teil-parenterale Ernährung (Adaptationsphase). Zunächst zeigt sich kein wesentlicher Absturz des Körpergewichts. Es erfolgt eine Reduktion der parenteralen Ernährung bis es zu einem Abfall des Körpergewichts kommt. Gleichzeitig werden nephrologische Parameter (Urin-Output, Elektrolyt etc.) bestimmt. Der Bedarf an parenteraler Ernährung wird stufenweise angepasst.1
Der Anpassung der Ernährung im Rahmen der Ernährungstherapie folgen bei Bedarf chirurgische Interventionen, um eine Darmkontinuität zu gewährleisten. Dies ist der dritte Schritt des strategischen Vorgehens bei CVD (siehe Abbildung 3).

Abbildung 3: Pathophysiologische Charakteristika zur jejunokolischen/jejunoilealen Anastomose. Bei Diskontinuität des Darms können chirurgische Interventionen mit Verbindung des Dünn- und Dickdarms einen täglichen Kaloriengewinn von bis zu 1000kcal/Tag und so einen Schritt weg von der parenteralen Ernährung ermöglichen. Bei einer jejunokolischen Anastomose von >60 cm und jejunoilealen Anastomose von >35cm besteht für den betroffenen Patienten eine Chance auch ohne die Notwendigkeit einer parenteralen Ernährung zu leben.1-2
Bei dem vorliegenden Patienten sah es nach 2 Jahren Adaptationsphase wie folgt aus: 5x parenterale Ernährung pro Woche. In diesem Fall gibt es die Möglichkeit einer spezifisch-medikamentösen Therapie (siehe Abbildung 4). Die ist zugleich der vierte Schritt des strategischen Vorgehens bei CVD.1
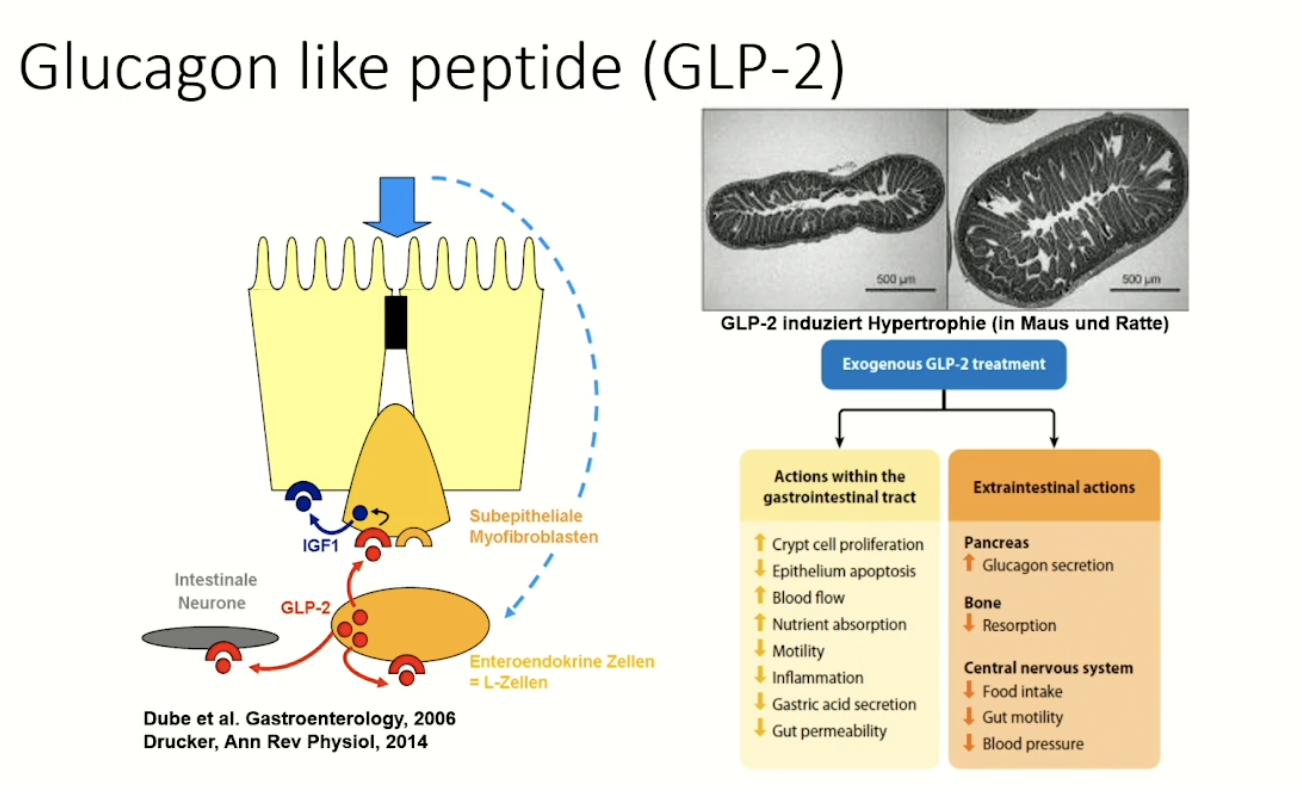
Abbildung 4: GLP-2 (Glucagon-like peptide 2) ist ein Darmhormon, welches das Wachstum und die Barrierefunktion des Dünndarms fördert. Unter physioligischen Bedingungen wird es während der Nahrungsaufnahme freigesetzt. Im Mausmodell (Bildkasten rechts oben) zeigt sich eine Zunahme der Dünndarmoberfläche nach GLP-2-Therapie.1
Teduglutid verbessert die Darmfunktion bei Kurzdarmsyndrom
Das rekombinant hergestellte GLP-2-Analogon Teduglutid (Revestive®) ist ein intestinaler Wachstumsfaktor. Seit September 2014 wurde dieses Orphan Drug in Deutschland zur Behandlung des Kurzdarmsyndroms bei erwachsenen Patienten zugelassen. Wie GLP-2 selbst auch verbessert das GLP-2-Analogon die Struktur und Funktion der Darmschleimhaut. Das Ziel der Teduglutid-Behandlung ist eine Reduktion der parenteralen Ernährung.1-3
Das sollten Sie zu den GLP-2-Effekten wissen:1,3
- Anregung des Wachstums der Darmoberfläche
- Reduktion der Darmmotilität
- Verbesserung der Absorptionsfähigkeiten des Darms
- Reduktion der Entzündungsreaktionen im Gastrointestinaltrakt
- Reduktion der Säureproduktion im Gastrointestinaltrakt
Fazit für die Praxis:1
- Es gibt Hoffnung für Patienten mit Kurzdarmsyndrom auf ein lebenswertes Leben mit der Option der Reduktion der parenteralen Ernährung.
- Die Ernährungstherapie bei Kurzdarmsyndrom ist lebensrettend und schützt den Körper vor einem Multiorganversagen.
2. Pironi L. Definitions of intestinal failure and the short bowel syndrome. Best Pract Res Clin Gastroenterol. 2016 Apr;30(2):173-85.
3. https://www.arzneimitteltherapie.de/heftarchiv/2015/05/Teduglutid.html