IBD und hormonale Krebstherapien
Für PatientInnen mit entzündlichen Darmerkrankungen (IBD) besteht ein signifikant erhöhtes Risiko für Erkrankungsrückfälle, wenn sie aufgrund einer Brust- oder Prostatakrebserkrankung mit Sexualhormonen behandelt werden.
Die Hormonbehandlung von Brust- oder Prostatakrebs kann Schübe von IBD auslösen
Für PatientInnen mit entzündlichen Darmerkrankungen (IBD) besteht ein signifikant erhöhtes Risiko für Erkrankungsrückfälle, wenn sie aufgrund einer Brust- oder Prostatakrebserkrankung mit Sexualhormonen behandelt werden. Zu diesem Ergebnis kommen Jordan E. Axelrad und KollegInnen in einer retrospektiven Multizenterstudie für die New York Crohn‘s and Colitis Organization (NYCOO), an der 447 IBD-PatientInnen aus fünf mit der NYCOO verbundenen Behandlungszentren teilnahmen.
44% der PatientInnen litten an M. Crohn (CD), 53% an Colitis ulcerosa (UC) und 3% an nicht-klassifizierter IBD. 400 (90%) PatientInnen befanden sich zu Beginn der Krebstherapie in einer Ruhephase ihrer IBD, 47 (10%) in einen IBD-Schub. 112 (28%) der PatientInnen mit nicht-aktiver IBD erlitten unter der Krebsbehandlung einen Schub ihrer Darmerkrankung. Dabei erwiesen sich sowohl Steroide (Hazard ratio [HR]; 1,79; 95%-Kobfidenzintervall [CI] 1,18 – 2,71), als auch Immunmodulatoren (HR: 2,22; 95% CI 1,01 – 3,55) und Biologika (HR: 1,95; 95% CI 1,01 – 5,36) in der IBD-Therapie als mit IBD-Schüben assoziiert (vgl. Tabelle 1), nicht aber 5-ASA.
Von Seiten der Krebsbehandlung wiesen sowohl Hormon-Monotherapien (HR: 2,00; 95% CI 1,21 – 3,29) als auch Kombinationsbehandlungen aus cytotoxischer und Hormontherapie (HR: 1,86, 95% CI 1,01 – 3,43) ein erhöhtes Risiko für IBD-Schübe auf. 34 (8%) PatientInnen erhielten ausschließlich eine zytotoxische Chemotherapie. Von diesen blieben 75% auch nach 250 Monaten in Remission ihrer IBD. Von den 47 PatientInnen mit aktiver IBD zu Beginn der Krebsbehandlung erreichten 14 (30%) eine Remission, allerdings, ohne dass sich dafür ein signifikant verantwortlicher Faktor ausmachen ließ.
Hormongaben beeinflussen die Krankheitsaktivität von IBD
Ziel der Studie, die PatientInnen der Jahre 1997 bis 2018 erfasste, war es, zu überprüfen, ob IBD-PatientInnen unter Hormontherapie ein erhöhtes Risiko für die Entwicklung von IBD-Schüben aufweisen. Hintergrund dieser Fragestellung ist der Einfluss von Geschlechtshormonen auf die Entstehung von IBD, der in verschiedenen Zusammenhängen signifikant nachgewiesen wurde, beispielsweise bei Frauen unter oraler Kontrazeption.2 Auch wird eine postmenopausale Hormonersatztherapie mit einem erhöhten Risiko für UC in Verbindung gebracht.3 Darüber hinaus haben sich in einer zusammenfassenden Auswertung von bevölkerungsbasierten Studien Hinweise auf eine Bedeutung von Geschlechtshormonen für die Pathogenese von IBD ergeben.4 Schließlich zeigen IBD-PatientInnen eine Abhängigkeit ihres Krankheitsverlaufs und der Symptomstärke von hormoneller Kontrazeption und zyklischen Hormonschwankungen.5,6
Verlust des östrogenvermittelten Immunschutzes und hormonabhängige Dysbiose?
In Tierversuchen haben sich konkrete Hinweise auf den Pathomechanismus hinter dem Einfluss von Sexualhormonen, insbesondere Östrogen, auf die Entstehung von IBD ergeben. So vermag Östrogen die intestinale Durchlässigkeit der Schleimhautbarriere und die Homöostase zu beeinflussen, kann die Immunabwehr im Darm beeinträchtigen und das Mikrobiom verändern.7,8 Entsprechend zeigen sich die AutorInnen der aktuellen Studie wenig überrascht von ihren Ergebnissen, wenngleich sie ausdrücklich auf Schwächen ihrer Untersuchung hinweisen, wie insbesondere deren retrospektiven Charakter.
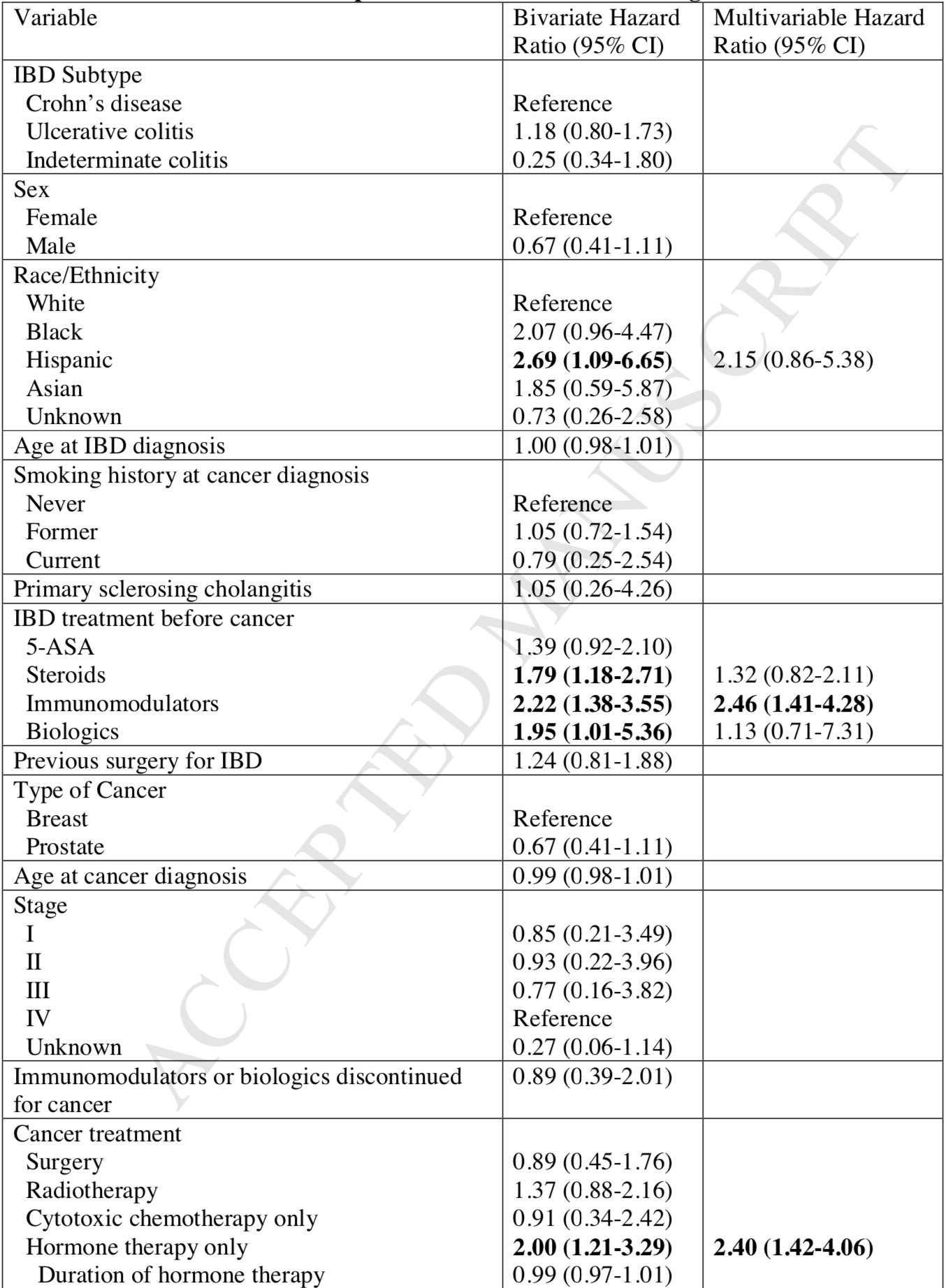
Tabelle 1: Risisko für IBD-Schübe bei nicht-aktiver IBD zum Zeitpunkt der Krebsdiagnose (nach [1]).
Referenzen:
1 Axelrad JE, et al. Hormone Therapy for Cancer is a Risk Factor for Relapse of Inflammatory Bowel Diseases, Clinical Gastroenterology and Hepatology. 2019. Epub ahead of print. https://doi.org/10.1016/j.cgh.2019.06.042.
2 Ortizo R, et al. Exposure to oral contraceptives increases the risk for development of inflammatory bowel disease: a meta-analysis of case-controlled and cohort studies. Eur. J. Gastroenterol. Hepatol. 2017; 29: 1064–1070. https://www.ncbi.nlm.nih.gov/pubmed/28542115.
3 Khalili H, et al. Hormone therapy increases risk of ulcerative colitis but not Crohn’s disease. Gastroenterology 2012; 143: 1199–1206. https://www.ncbi.nlm.nih.gov/pubmed/22841783.
4 Shah SC, et al. Sex-Based Differences in Incidence of Inflammatory Bowel Diseases-Pooled Analysis of Population-Based Studies From Western Countries. Gastroenterology 2018; 155: 1079–1089.e3. https://www.ncbi.nlm.nih.gov/pubmed/29958857.
5 Gawron LM, Goldberger A, Gawron AJ, et al. The impact of hormonal contraception on disease-related cyclical symptoms in women with inflammatory bowel diseases. Inflamm. Bowel Dis. 2014;20:1729–1733. https://www.ncbi.nlm.nih.gov/pubmed/25105949.
6 Rolston VS, Boroujerdi L, Long MD, et al. The Influence of Hormonal Fluctuation on Inflammatory Bowel Disease Symptom Severity-A Cross-Sectional Cohort Study. Inflamm. Bowel Dis. 2018;24:387–393. https://www.ncbi.nlm.nih.gov/pubmed/29361085.
7 Org E, et al. Sex differences and hormonal effects on gut microbiota composition in mice. Gut Microbes 2016; 7: 313–322. https://www.ncbi.nlm.nih.gov/pubmed/27355107.
8 Vgl. auch den esanum-Artikel „Kolorektale Adenome. Regelmäßiger Joghurt-Konsum senkt das Risiko für kolorektale Karzinomvorläufer bei Männern“ in dem darüber berichtet wird, dass Xiaobin Zh, et al. einen vergleichbaren Erklärungsansatz für die Schutzwirkung von Joghurt vor Kolon-Adenomen ausschließlich bei Männern verantwortlich machen. https://www.esanum.de/feeds/journalclub-gastroenterologie/posts/kolorektale-adenome
