Patientenzentrierte Diabetes-Therapie: gut statt günstig
Wir setzen unseren Beitrag über ein Diabetes-Symposium beim diesjährigen Internisten-Kongress in Mannheim fort, das sich mit einer zeitgemäßen, patientenzentrierten Pharmakotherapie des Typ-2-Diabetes beschäftigte. Und damit auch mit der Frage: Was kommt nach Metformin?
Wir setzen unseren Beitrag über ein Diabetes-Symposium beim diesjährigen Internisten-Kongress in Mannheim fort, das sich mit einer zeitgemäßen, patientenzentrierten Pharmakotherapie des Typ-2-Diabetes beschäftigte. Und damit auch mit der Frage: Was kommt nach Metformin?
Was sagen die Leitlinien?
Der Wiener Diabetes-Experte Prof. Guntram Schernthaner fasste in einer hier etwas abgewandelt wiedergegebenen Übersichtsfolie die Essenz der aktuellen nationalen und internationalen Leitlinien zusammen:
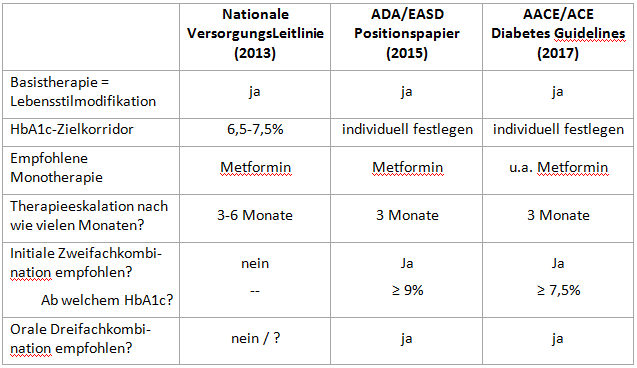
Auf die deutsche "Nationale Versorgungs-Leitlinie Therapie des Typ-2-Diabetes", deren Gültigkeitsdatum am 01.08.2018 abläuft, wollen wir hier nicht detailliert eingehen. Sie ist Ihnen vermutlich bekannt oder kann hier heruntergeladen und nachgelesen werden.
Nationale Versorgungs-Leitlinie: Zeit für Update – im Konsens
Bemerkenswert sind die unterschiedlichen Auffassungen der beteiligten Fachgesellschaften. Im Therapie-Algorithmus wird auf der zweiten Stufe, nach Versagen der alleinigen Basisbehandlung, eine medikamentöse Monotherapie mit Metformin als Mittel der ersten Wahl empfohlen. Hier sind DEGAM/AkdÄ auf der einen und DDG/DGIM auf der anderen Seite noch beieinander.
Danach trennen sich ihre Empfehlungswege allerdings. Insulin ist immer mit dabei, von den modernen Antidiabetika gilt dies lediglich für die DDP-4-Inhibitoren. Denn nur in der DDG/DGIM-Version tauchen auch die SGLT-2-Hemmer (schon auf Stufe 2 als Metformin-Alternative bei Unverträglichkeit bzw. Kontraindikation) und die GLP-1-Rezeptor-Agonisten auf. Allerdings alphabetisch eingereiht in die Liste der verschiedenen Substanzen, zwischen denen nicht nach Empfehlungsstärke differenziert wird.
Dass die deutsche Leitlinie dringend überarbeitungsbedürftig ist, zeigen auch die Aussagen zur Dreifach-Kombinationstherapie, auf die Schernthaner hinwies:
- DEGAM/AkdÄ: "Zu Dreifachkombinationen mit oralen Antidiabetika liegen keine Studien mit diabetesrelevanten Endpunkten vor, und das Sicherheitsprofil wird durch steigende unerwünschte Arzneimittelinteraktionen eingeschränkt. Dreifachkombinationen werden daher nicht empfohlen."
- DDG/DGIM: "Zu Dreifachkombinationen mit oralen Antidiabetika liegen keine Studien mit diabetesrelevanten Endpunkten vor und das Sicherheitsprofil und die Therapieadhärenz werden durch mögliche steigende unerwünschte Arzneimittelinteraktionen eingeschränkt. Dennoch können Dreifachkombinationen wünschenswert und sinnvoll sein, insbesondere wenn sie keine hypoglykämisierenden Substanzen enthalten."
Wie sicher ist die Kombination von Metformin mit Sulfonylharnstoffen (SU)? Diese Frage stellte Schernthaner in den Raum mit dem Verweis auf eine erhöhte Mortalität (diabetesbezogen und allgemein) in der UKPDS-Studie. Nach einem medianen Follow-up von 6,6 Jahren gab es 26 Todesfälle unter der Metformin/SU-Kombi gegenüber 14 Todesfällen unter alleiniger SU-Therapie. Wegen der kleinen Patientenzahlen ist hier allerdings interpretatorische Vorsicht geboten.
Frühe Insulin-Therapie: nicht über-, sondern unterlegen
Klar und deutlich fällt allerdings Schernthaners Schlussfolgerung zur Insulin-Therapie aus: In der Frühphase des Typ-2-Diabetes ist sie anderen Therapieoptionen nicht überlegen. Dazu hatte der Experte folgende evidenzbasierten Kriterien parat:
- keine bessere glykämische Kontrolle als bei oraler Therapie
- keine dauerhaftere Diabetes-Kontrolle
- keine bessere Primärprävention von kardiovaskulärer Morbidität
- keine bessere Sekundärprävention von kardiovaskulären Ereignissen, kardiovaskulärer Mortalität oder Gesamtsterblichkeit
- höheres Risiko für schwere Hypoglykämien
- Risiko der Gewichtszunahme
- größere Notwendigkeit der Blutzuckerselbstmessung
- höhere Kosten (v.a. bei den Insulinen Glargin und Detemir)
Eine deutliche Unterlegenheit von Insulin gegenüber innovativen oralen Antidiabetika bei der Initiation als neue Therapie hat eine aktuelle schwedische Register-Studie ergeben. Verglichen wurden Patienten mit Typ-2-Diabetes in Schweden, die in den Jahren 2013 und 2014 erstmals mit einem DDP-4-Inhibitor oder mit Dapagliflozin (als zu dieser Zeit einzig verfügbarem SGLT-2-Hemmer) behandelt wurden, mit jenen, die eine Insulin-Therapie begannen. Bei Ersteren war nach 2,5 Jahren das relative Risiko für die Gesamtsterblichkeit um 44% und für schwere Hypoglykämien um 74% reduziert. Das Risiko für eine kardiovaskuläre Erkrankung war nur unter dem SGLT-2 reduziert, und zwar um 49%.
DDP-4-Inhibitor oder SGLT-2-Hemmer?
Wann und bei wem DDP-4-Inhibitor oder SGLT-2-Hemmer? Schernthaner zufolge kommen für DDP-4-Inhibitoren am ehesten ältere gebrechliche Diabetiker in Frage sowie Patienten mit moderater bis schwerer Nierenfunktionsstörung. Vermeiden sollte man diese Substanzklasse dagegen bei Pankreatitis in der Vorgeschichte und bei Patienten mit (drohender) Herzinsuffizienz.
SGLT-2-Hemmer eignen sich vor allem bei Diabetikern mit kardiovaskulärer Erkrankung, mit (drohender) Herzinsuffizienz und für solche mit Adipositas und/oder Bluthochdruck. Nicht zu empfehlen ist diese Wirkstoffgruppe bei moderater bis schwerer Nierenfunktionsstörung und bei Ketoazidose-Risiko.
Direkte Vergleichsstudien zwischen den innovativen Antidiabetika sind ja noch Mangelware. Schernthaner unterzog die Medikamente aber einer Gegenüberstellung anhand von 12 praxisrelevanten Kriterien (u.a. HbA1c-, Gewichts- und Blutdruckreduktion, orale Verfügbarkeit, Nebenwirkungen, kardiovaskuläre Endpunktergebnisse, Effekt auf Nierenfunktion). Ergebnis: SGLT2-Hemmer mit 10-11 Punkten vor GLP-1-Analoga (7-8) und DDP-4-Inhibitoren (6).
Orale Tripel-Therapie versus Kombinationstherapie mit Insulin
Lieber orale antidiabetische Dreifachtherapie statt früher Insulin-Gabe? Zur Beantwortung dieser Frage transkribieren wir abschließend noch eine der gut verständlichen, praxisrelevanten Folien Schernthaners:
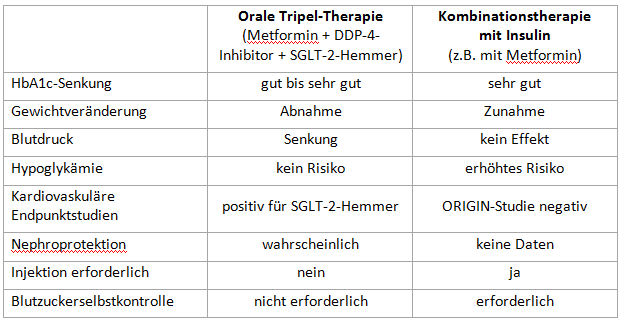
Mal von patientenindividuellen Erwägungen abgesehen, scheinen die Vorteile bei der oralen Dreifachtherapie zu überwiegen. Was könnte also gegen sie sprechen? Neben mangelnden Langzeiterfahrungen wohl vor allem die unmittelbaren Therapiekosten. Die sollten bei einer patientenzentrierten Sicht allerdings nicht den Ausschlag geben. Zumal sich, grundsätzlich gesprochen, bessere Medizin nachgewiesenermaßen auch rechnet.
Referenz: Status und Trends der patientenzentrischen Therapie des Typ 2 Diabetes. Industrie-Symposium der AstraZeneca GmbH beim 123. Kongress der Deutschen Gesellschaft für Innere Medizin e.V. (DGIM). Mannheim, 1. Mai 2017.
Aktuelle Expertenbeiträge zu diesem Thema lesen Sie jede Woche neu im esanum Diabetes Blog.
Abkürzungen:
AACE = American Association of Clinical Endocrinologists
ADA = American Diabetes Association
ACE = American College of Endocrinologists
AkdÄ = Arzneimittelkommission der deutschen Ärzteschaft
DDG = Deutsche Diabetes Gesellschaft
DEGAM = Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin
DGIM = Deutsche Gesellschaft für Innere Medizin
EASD = European Association for the Study of Diabetes
ORIGIN = Outcome Reduction With Initial Glargine Intervention
UKPDS = United Kingdom Prospective Diabetes Study